Den tradisjonelle måten å behandle kreft på er å operere bort svulstene. Senere har strålebehandling og cellegift kommet til.
De senere årene har vi fått flere nye terapier, men den som kanskje er mest lovende er immunterapi. Behandlingen går ut på å få immunsystemet, som er kroppens egne «militære forsvarsstyrker», til å ta knekken på kreftcellene.
Vi går alle rundt med et utall ørsmå drapsmaskiner i kroppen. Uten dem hadde vi ikke kunnet leve. Disse morderne er nemlig små immunceller. De flyter rundt i kroppsvæskene våre på sin jakt etter alt som ikke er en normal del av kroppen vår. De jakter på celler som er infisert av virus og bakterier, men også på våre egne celler som avviker fra det kjente, slik som kreftceller.
Når de finner slike celler er det «game over» for dem.
_logo.svg.png)

Dessverre er det ikke alltid enkelt for immuncellene. Både virus og kreft har teknikker for å unngå å bli oppdaget av våre ørsmå. Da trenger de hjelp.
- Presisjonsmedisin: Nå kommer det femte våpenet mot kreft til Norge
Muterte celler
Kreft er ikke fremmede celler, men kroppens egne som har utviklet en genetisk feil. Trolig utkjempes det stadig slag mellom celler som har mutert etter å ha delt seg, og immunsystemet. Men hvis kreftcellene går «under radaren», kan de formere seg og bli til svulster.
Det er to ulike hovedtyper av det vi kaller immunterapi. Den ene metoden går ut på å styrke det immunforsvaret pasienten allerede har slik at det blir i stand til å ta knekken på kreftcellene. Den andre metoden er å tilføre egenskaper til immunsystemet som det ikke har fra før.
Bremsemedisiner
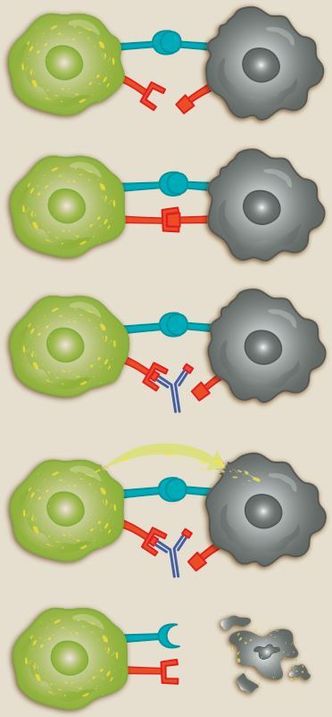
De siste årene har vi ofte hørt om en ny og svært lovende type kreftmedisin, som dessverre koster enorme beløp for en behandling. Dette dreier seg om medisiner som styrker immunsystemet ved å virke som såkalte ”kontrollpunkt-hemmere”. De har effekt ved at de blokkerer bremsene til immuncellene slik at disse ikke virker lenger.
Disse medisinene virker ved å binde seg til en gruppe molekyler som skal hindre immunsystemet i å overreagere. Vi finner slike bremsemolekyler på overflaten til immuncellene (T-cellene, som har som oppgave å drepe fremmede og syke celler). Men bremsemolekylene må aktiveres for å hindre T-cellene i å reagere. Det skjer når de binder molekyler som sitter på kreftcellene, men ikke på friske celler.
Kreftcellene kan dermed ”skru av” T-cellene, slik at disse lammes og unnlater å drepe kreftcellene. Da kan de vokse og formere seg uten å bli uskadeliggjort.
Derfor gjelder det å skru av bremsene til T-cellene, og det er det de nye medisinene gjør.
De nye medisinene inneholder virkestoffer som kan binde seg til bremsemolekylene og hindre kreftcellene fra å ”skru av” immuncellene. Dermed kan T-celler, som har evnen til å gjenkjenne og drepe kreftcellene, igjen kunnet fungere.
- 400 millioner mennesker i verden trenger en slik dings: Nå kommer en norsk revolusjon
Betydelig lenger levetid
Det finnes en rekke bremsemolekyler på celleoverflaten til immunceller, og mange nye medisiner som utnytter dem ved å blokkere effekten (bremse bremsingen) er under utvikling.
PD-1 og CTLA4 er to viktige bremsemolekyler og medisiner som blokkerer. Disse har vist seg å ha god effekt overfor føflekkreft, lungekreft og nyrekreft.
Ved behandling av føflekkreft har man vist at en kombinasjon av de to medikamentene har en spesielt god effekt.
Cirka 20 - 30 prosent av de som har disse kreftformene med spredning, får betydelig lenger levetid. I noen tilfeller kan de til og med bli helt friske.

%2520propulsion%2520pic%25206.jpg)
20 - 30 prosent kan høres lite ut, men tidligere var det svært lite man kunne tilby slike pasienter.
- Kreftlegende: Immunterapi vil dominere kreftbehandlingen om ti år
Hva med resten?
Spørsmålet er hva vi gjør med resten av pasientene som ikke har noen virkning av slike ”bremsemedisiner”. Det kan være at andelen pasienter som får effekt av medisinene kan forbedres ved å utvikle ulike kombinasjoner av medisiner som virker på flere bremsemolekyler.
Men mest sannsynlig er det et naturlig tak på hvor mange som kan få effekt av medisinen.
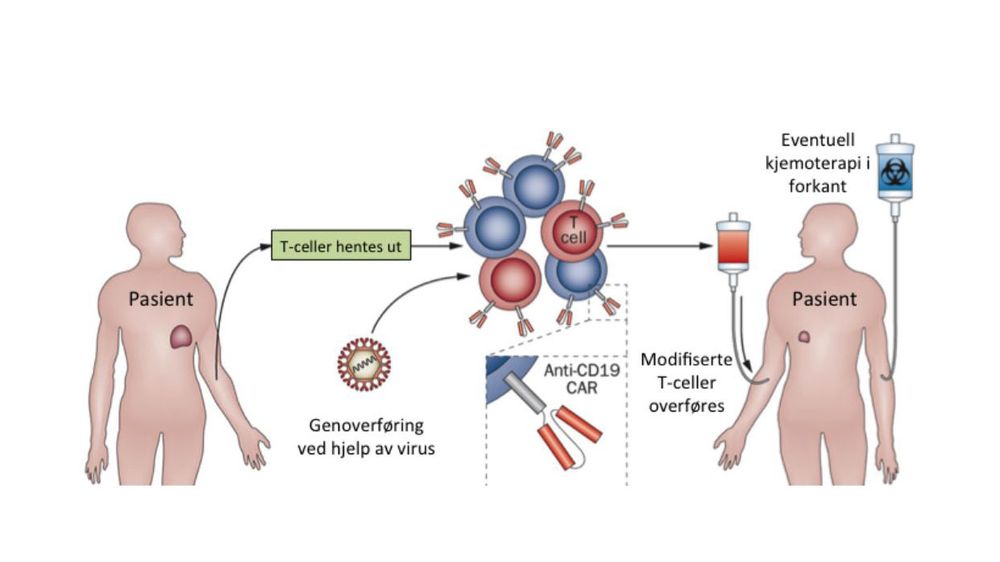
Den andre hovedgrenen innen immunterapi er derfor å tilføre disse pasientene noe utenfra for å gi immunsystemet egenskaper det ikke har fra før. Stikkordet her er genterapi.
Man kan sette inn gener i selve immuncellene slik at de modifiseres for å bekjempe kreften. Det gjør man ved å hente ut blod fra pasienten som så genmodifiseres i laboratoriet. Deretter settes de genmodifiserte immuncellene tilbake i pasientens blod.
Det er utført vellykkede behandlinger ved flere former for leukemi og lymfekreft, og ved ondartet føflekkreft og kreft i bindevevet gjennom slik genterapi; det man kaller CAR-terapi (chimeric antigen receptor) eller TCR (T-celle receptor) terapi.
Genene settes inn i pasientens immunceller ved hjelp av virus som tar med seg genene inn i cellen og som blir en del av disse immuncellens permanente DNA. På denne måten vil alle dattercellene til de modifiserte immuncellene også ha det nye genet.
- Hvordan virker: Ultralyd og MR
Skreddersøm
Den aktive genkomponenten som gjør immuncellen i stand til å gjenkjenne og sørge for at drap av kreftcellen (TCR eller CAR), må skreddersys for kreftformen som skal bekjempes, slik som leukemi og lymfekreft. TCR og CAR vil binde seg til mål på kreftcellene.
Forutsetningen for at terapien skal virke er at man finner gode mål på kreftcellene som ikke finnes på friske celler vi ikke kan klare oss uten. Foreløpig har dette vært vanskelig for andre kreftformer enn leukemi og lymfekreft.
- Norsk kreftvaksine: Forlenger livet til pasientene
Vaksiner
En mulig tredje vei for å utnytte immunsystemet er gjennom såkalte kreftvaksiner.
På samme måte som man vaksinerer mot infeksjoner har håpet vært at vi skal kunne vaksinere mot kreft. Når vi vaksinerer lærer vi opp immunsystemet til å forsvare seg mot virus, bakterier, og kanskje kreft, ved å vise frem en variant av det som skal bekjempes for immunsystemet.
Vanskeligheten har til nå vært at man har prøvd å vaksinere med proteinfragmenter fra kreftcellene som også finnes i normale celler, men i langt lavere nivåer.
Problemet med dette i immunterapi-sammenheng er at alle normale proteiner i kroppen i utgangspunktet tolereres av immunsystemet.
Dette er en forutsetning for at vi ikke skal utvikle autoimmune sykdommer som MS og leddgikt. Derfor har slike vaksiner hatt liten effekt ved kreft.
Mange miljøer verden over prøver nå å vaksinere med proteinfragmenter som er kodet av mutert DNA i kreften. Det kan potensielt oppfattes av immunsystemet som fremmed. Hvor god effekten vil bli er foreløpig usikkert.
Et titalls norske selskaper arbeider med immunterapi.
Kilde: Professor ved Universitetet i Oslo og Seksjonsleder ved Oslo Universitetssykehus; Dr.med Johanna Olweus
- Produktet kom i 2011. I 2012 var det norske selskapet lønnsomt: Nå er de størst i verden